Das Polyglanduläre Autoimmunsyndrom
Das Polyglanduläre Autoimmunsyndrom, auch PAS abgekürzt, wird als Synonym zum Autoimmunen Polyglandulären Syndrom, auch APS abgekürzt, verwendet. Weitere Synonyme sind Polyglanduläre Insuffizienz oder Pluriglanduläres Autoimmunsyndrom.
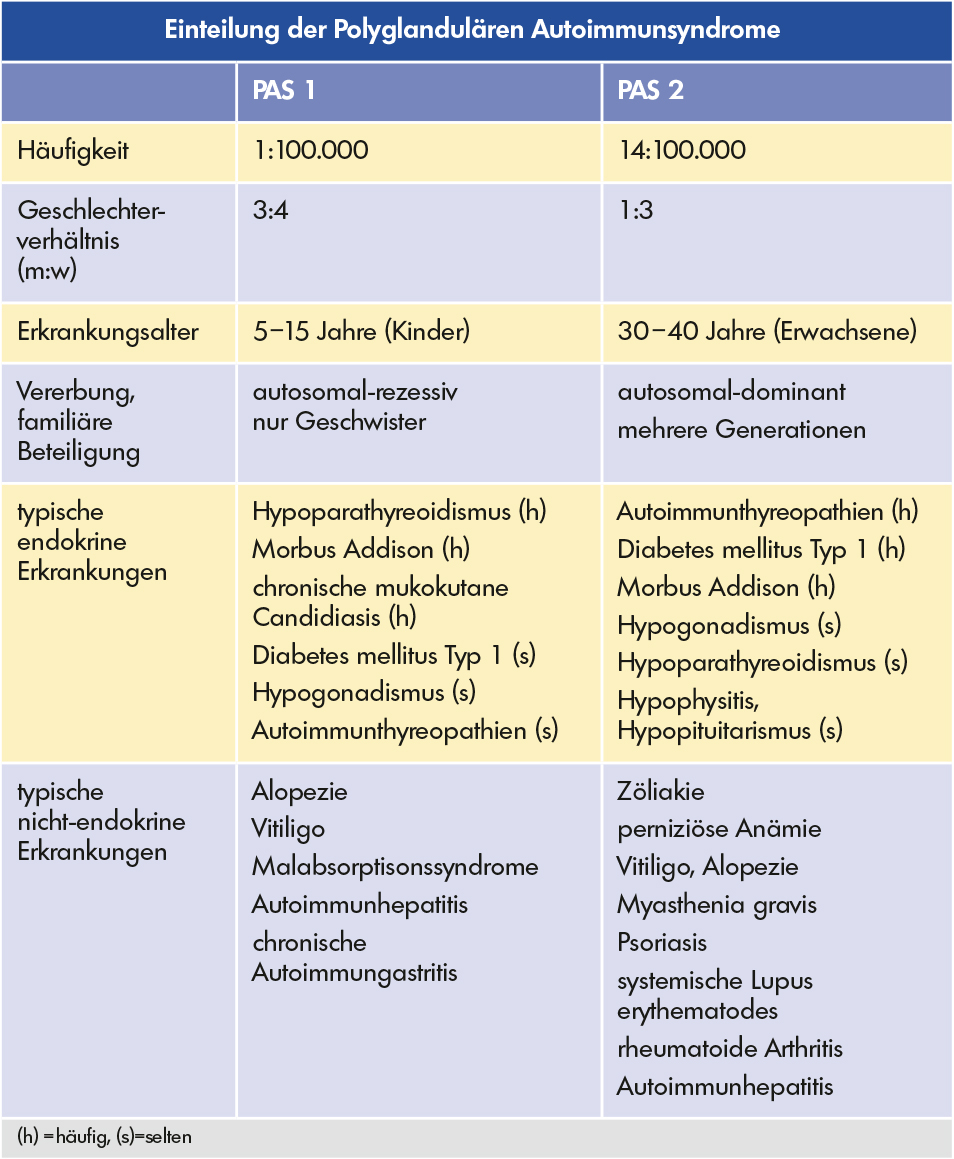
Das gleichzeitige Vorkommen verschiedener Autoimmunerkrankungen wird als Polyglanduläres Autoimmunsyndrom (PAS) bezeichnet; es tritt selten auf (Inzidenz 1:20 000). Wir unterscheiden zwischen dem PAS1und 2. In mancher Literatur sind auch weitere Varianten des PAS beschrieben. Beim Auftreten von zwei endokrinologischen Autoimmunerkrankungen mit mindestens einer nicht-endokrinologischen Erkrankung sprechen wir von diesem Syndrom.
Bei einer Verschlechterung einer Autoimmunerkrankung ohne erkennbare Ursache ist immer an das Vorliegen einer weiteren Autoimmunerkrankung zu denken. Bei einer bestehenden Autoimmunerkrankung ist das Risiko, eine weitere Autoimmunerkrankung zu erwerben, deutlich erhöht. Die Latenzzeit zwischen Erst- und Zweiterkrankung kann mehrere Jahrzehnte betragen.
Die Therapie beim PAS richtet sich nach der Therapie der aufgetretenen Erkrankungen. Jährlich müssen diese Patienten, vor allem bei einer Verschlechterung der Stoffwechselwerte, auf weitere endokrinologische und nicht-endokrinologische Autoimmunerkrankungen untersucht werden.
Das PAS 1 wird schon im Kindes- und Jugendalter festgestellt und besteht meistens aus einem Hypoparathyreoidismus (Nebenschildddrüsen-Unterfunktion), mukokutane Candidiasis (Pilzerkrankung) und/oder Morbus Addison. Zusätzlich können die Patienten noch eine Unterfunktion der Schilddrüse, Vitamin-B12-Mangel, Anämie (Blutarmut) oder andere Insuffizienzsyndrome haben. Dieses PAS wird auch als APECED bezeichnet: Autoimmun-Polyendokrinopathie-Candidiasis-ektodermale-Dystrophie. Es kommt sehr selten vor.
Schon 1926 stellte der Pathologe Martin Benno Schmidt (1863-1949) fest, dass es eine Verbindung zwischen der lymphozytären Thyreoiditis (Hashimoto-Thyreoiditis) und Morbus Addison gibt. Er sagte damals schon die polyglanduläre Insuffizienz voraus.
Seit 1964 spricht man von einem Schmidt-Carpenter-Syndrom, nach seinem Entdecker Carpenter benannt, wenn zusätzlich zur Autoimmunthyreopathie und Morbus Addison ein Typ1-Diabetes mellitus vorliegt. Das Schmidt-Carpenter-Syndrom gehört zu dem Polyglandulären Autoimmunsyndrom vom Typ 2.
Da das PAS 2 viel häufiger vorkommt als das PAS 1, möchte ich mich bei dieser Patientenbroschüre auf das PAS 2 konzentrieren.
Einteilung der Polyglandulären Autoimmunsyndrome
Autoimmunerkrankungen
Weitere Autoimmunerkrankungen im Rahmen des PAS
Kombination mehrerer Autoimmunerkrankungen
Viele Menschen haben leider nicht nur eine Autoimmunerkrankung. Das Risiko für weitere Krankheiten steigt mit einer Autoimmunerkrankung deutlich. Im Folgenden geben wir Ihnen einen Überblick über verschiedene Kombinationen von Erkrankungen und was dies für Sie bedeutet:
Die folgenden Empfehlungen sind medizinischen Fachbüchern entnommen. Sie können auf keinen Fall die individuelle Arztkonsultation ersetzen. Die Informationen ersetzen nicht die professionelle Beratung und Behandlung Ihres Behandlungsteams (Arzt, Diabetesberaterin, Endokrinologie-Assistentin). Die Inhalte können und dürfen daher, ohne Rücksprache mit Ihrem Behandlungsteam, nicht angewendet werden. Diagnosen werden durch Ärzte gestellt und Behandlungen werden durch diese begonnen.

Weitere Besonderheiten
Besonderheiten bei den Kontrolluntersuchungen beim PAS
Die Kontrolluntersuchungen orientieren sich klar an den vorliegenden Autoimmunerkrankungen. Durch das Wechselspiel der Hormone, die Sie ersetzen müssen, sind meistens häufigere (1⁄4 bis 1⁄2-jährliche) Verlaufskontrollen empfehlenswert. Jährliche Screening-Kontrollen auf weitere Autoimmunerkrankungen sind sinnvoll.
Wenn der Patient mit einer Therapieform z. B. mit Insulin, Thyroxin oder Cortisol nicht gut eingestellt ist, kann dieses somit zu einer erdrutschartigen Verschlechterung einer anderen Erkrankung führen – mit entsprechenden Folgen und Komplikationen.
Glucocorticoidbehandlung zur Entzündungshemmung bzw. Immunsuppression (systemische Cortison-Therapie)
Diese Glucocorticoide wirken im Gegensatz zum Hydrocortison oder Plenadren entzündungshemmend. Sie werden meistens hoch dosiert und nur für kurze Zeit eingesetzt. Nur selten ist eine Dauerbehandlung notwendig.
Die Wirkstoffe Prednison oder Prednisolon werden Sie meistens morgens als einmalige Dosis einnehmen. Dieses „Cortison“ wirkt nicht sofort, sondern erst nach ca. 3 Stunden. Die Wirkdauer ist auch abhängig von der Höhe der Dosis. Nach ca. 9 Stunden lässt die Wirkung nach.
Folgende Mengen in mg verschiedener Cortisone entsprechen sich in ihrer Wirkung = Prednisolonäquivalent (PÄ):
5mg Prednisolon/Prednison = 0,75mg Dexamethason = 4mg Methylprednisolon = 20 mg Hydrocortison (Cortisol)
Management bei bekannter Hypophysen- oder Nebenniereninsuffizienz
Sie dürfen die Behandlung mit Hydrocortison nicht unterbrechen oder absetzen. Fragen Sie Ihren behandelnden Endokrinologen, wie Sie Ihr Hydrocortison für die Zeit der Entzündungsbehandlung einnehmen sollen.
Management bei bekanntem Diabetes mellitus Typ 1
(aus Diabetes: Evidenzbasierte Diagnostik und Therapie, nach B. Teupe, Althausen/Bad Mergentheim)
Für die Dauer der Entzündungsbehandlung werden Sie einen höheren Insulinbedarf haben. Erst einige Stunden nach der Cortisoneinnahme beginnt der Blutzuckeranstieg. Vom bisher durchschnittlichen bekannten Tagesinsulinbedarf (Basal- und Bolus-Insulin) nehmen Sie zusätzlich:
30% des Insulintagesbedarfs bei 30–40mg PÄ
40% des Insulintagesbedarfs bei 40–60mg PÄ
50% des Insulintagesbedarfs bei 60–80mg PÄ
In folgender zeitlicher Abfolge:
3 Stunden nach Cortisongabe ➞ 60 % des Insulintagesbedarfs
6 Stunden nach Cortisongabe ➞ 25 % des Insulintagesbedarfs
9 Stunden nach Cortisongabe ➞ 15 % des Insulintagesbedarfs
Beispiel:
Sie müssen aufgrund einer rheumatischen Erkrankung, Hypophysitis oder ähnlichem eine Cortison-Therapie mit 80mg Prednisolon beginnen. Ihr bisheriger durchschnittlicher Insulinbedarf lag bei 40 IE pro Tag (20 IE Basal- und 20 IE Bolus Insulin). Sie benötigen also 50% Ihrer bisherigen Insulindosis mehr an Insulin (= 20 IE), die Sie auf 3 Gaben verteilen:
Nach 3 Stunden würden Sie (60 % von 20 IE) = 12 IE mehr spritzen.
Nach 6 Stunden würden Sie (25 % von 20 IE) = 5 IE mehr spritzen.
Nach 9 Stunden würden Sie (15 % von 20 IE) = 3 IE mehr spritzen.
Immer in Form von schnellwirkendem Insulin zusätzlich zur laufenden Insulintherapie spritzen!
Müssen Sie auf Dauer mit einer zusätzlichen Gabe von 5–25 mg PÄ behandelt werden, benötigen Sie ca. 10–15% mehr Insulin als bisher. Diesen Mehrbedarf können Sie in Ihr bisheriges Insulinschema mit einberechnen.
Sprechen Sie auf jeden Fall Ihren behandelnden Diabetologen/Endokrinologen an.
Psychische Probleme

Menschen mit einem PAS haben mit der psychischen Bewältigung der Erkrankungen, vor allem mit DM1 und MA häufig große Schwierigkeiten, die oft nicht erkannt oder unterschätzt werden. Diese psychosozialen Defizite können wiederum das selbsttherapeutische Verhalten einschränken und somit auch die Lebensqualität.
Scheuen Sie sich nicht Ihren behandelnden Arzt, Ihre Endokrinologie-Assistentin oder Diabetesberaterin darauf anzusprechen, wenn es Ihnen seelisch nicht gut geht und Sie Hilfe benötigen. Leider gibt es zu wenige Therapeuten, die sich speziell mit der Problematik bei Diabetes und chronischen endokrinologischen Erkrankungen auskennen, aber es gibt sie.
Ein Stolperstein für die Betroffenen ist meistens die Akzeptanz einer Psychotherapie in unserer Gesellschaft. Häufig wird sie als Makel und nicht als erstrebenswerte Hilfe empfunden. Dabei zeigt gerade die Selbsterkenntnis, dass man Hilfe braucht, keinen Makel, sondern Einsicht und Vernunft. Hilfreich im Praxisalltag beim Suchen nach wohnortnahen Therapeuten ist die Internetseite der DDG „Online-Psychotherapeutensuche“ unter www.diabetes-psychologie.de, ebenso die Seite „Psychotherapie-Informationsdienst (PID)“ unter www.psychotherapiesuche.de. Auch wenn Sie keinen Diabetes haben, sind diese Therapeuten für Sie geeignet, weil diese spezialisiert auf chronische Erkrankungen sind.
Rente

In der Regel lassen sich die Erkrankungen beim PAS so gut behandeln, dass eine Berentung nicht notwendig ist. Falls mehrere Erkrankungen mit zusätzlichen Einschränkungen vorliegen, kann es manchmal notwendig sein, eine Berufs- bzw. Erwerbsunfähigkeitsrente zu beantragen. Dazu müssen zum einen versicherungsrechtliche, zum anderen medizinische Voraussetzungen erfüllt sein. Die rechtlichen Grundlagen zur Erwerbsminderungsrente finden sich unter anderem im Sechsten Sozialgesetzbuch, SGB 6, § 43.
Versicherungsrechtliche Voraussetzungen:
✔ Regelaltersgrenze (das Alter, ab dem man die Altersrente erhalten würde) hat man noch nicht erreicht.
✔ Man war mindestens fünf Jahre lang in der gesetzlichen Rentenversicherung versichert, bevor die Erwerbsminderung eingetreten ist.
✔ In den letzten fünf Jahren vor Eintritt der Erwerbsminderung müssen drei Jahre mit Pflichtbeiträgen für eine versicherte Beschäftigung oder Tätigkeit belegt sein.
Medizinische Voraussetzungen:
✔ Es gilt immer „Reha vor Rente“: Es wird zunächst überprüft, ob die Arbeitsfähigkeit des Antragstellers durch medizinische oder berufliche Reha-Maßnahmen doch wieder ganz oder teilweise hergestellt werden kann. Die Überprüfung erfolgt durch den Rentenversicherungsträger.
✔ Ist es nicht möglich, durch eine Rehabilitations-Maßnahme die Arbeitsfähigkeit wiederherzustellen, wird geprüft, in welchem zeitlichen Umfang der Antragsteller noch arbeiten kann. Davon ausgehend wird dann festgestellt, ob eine Rente wegen voller oder wegen teilweiser Erwerbsminderung infrage kommt.
Befristung:
✔ Nur wenn es unwahrscheinlich ist, dass die Arbeitsfähigkeit wieder hergestellt werden kann, und wenn jemand unter drei Stunden täglich arbeitsfähig ist, kann die Rente unbefristet bewilligt werden. Ansonsten wird eine EM-Rente immer befristet genehmigt.
✔ Der Anspruch auf die EM-Rente besteht nur, solange die Erwerbsminderung besteht. Das bedeutet, dass die Erwerbsminderungsrente wieder entzogen werden kann, sobald sich der Gesundheitszustand bessert, was natürlich bei chronischen Erkrankungen fast unmöglich erscheint.
✔ Falls bei Ihnen einmal eine EM-Rente befristet genehmigt wurde, stellen Sie rechtzeitig den Antrag auf Weiterzahlung beim Rentenversicherungsträger (ca. 6 Monate vor Ablauf der Befristung).
Was bedeutet volle und teilweise Erwerbsminderung?
Wer aus gesundheitlichen Gründen, also wegen einer Krankheit oder Behinderung, weniger als drei Stunden täglich arbeiten kann - und zwar nicht nur in seinem Beruf, sondern in allen Berufen - kann Anspruch auf die volle Erwerbsminderungsrente haben.
Wer weniger als sechs Stunden am Tag, aber mehr als drei Stunden am Tag arbeiten kann, der hat Anspruch auf eine teilweise Erwerbsminderungsrente. Wer sechs Stunden und mehr täglich arbeiten kann, erhält keine Rente.
Schwerbehinderung

Ab einem Grad der Behinderung (GdB) von 50 gilt man als schwerbehindert. Wer mit einer schwerbehinderten Person gleichgestellt ist (mit einem GdB von mindestens 30, aber unter 50), hat keinen Anspruch auf den Schwerbehindertenausweis.
Um einen Schwerbehindertenausweis zu erhalten, müssen Sie einen Antrag auf Feststellung des Grades der Behinderung stellen. Der Antrag wird beim zuständigen Versorgungsamt gestellt. Die jeweilige Adresse können Sie beim Bürgeramt Ihrer Stadt erfragen. Für fast alle Bundesländer können Sie die Antragsformulare im Internet herunterladen. Dieses füllen Sie selbstständig aus. Falls Sie im Sozialverband VdK sind, kann der VdK Ihnen bei der Antragsstellung helfen. Wichtig ist, dass Sie alle Ihre behandelnden Ärzte angeben und diese von der Schweigepflicht entbinden, damit das Versorgungsamt auch diese anschreiben kann. Wird ein Grad der Behinderung von 50 oder mehr festgestellt, erhalten Sie einen Schwerbehindertenausweis.
Bei einem PAS werden auf gar keinen Fall der GdB einzelner Erkrankungen addiert, sondern es wird ein Gesamtkomplex ermittelt.
GdB bei Diabetes mellitus Typ 1
Der GdB bei Diabetes ist von den Auswirkungen der Krankheit abhängig. Mit einem DM1 und einer ICT bzw. CSII sollten Sie laut Tabelle gleich einen GdB von 50 erhalten. In der Realität sieht das aber ganz anders aus. Warum lehnen die Gutachter erst einmal den GdB 50 ab? Das Problem dabei ist der Satz: „Der Patient ist durch erhebliche Einschnitte gravierend in der Lebensführung beeinträchtigt“. Wie können Sie das beweisen?
Nach über 20 Jahren Berufserfahrung in der Diabetologie kann ich Ihnen nur den Tipp geben, dass Sie ein Tagebuch führen, entweder schriftlich, über eine App oder ein selbst entworfenes über den PC. Pro Tag müssen sämtliche Blutzuckerwerte mit Angaben zu KE ́s und Korrekturen erfolgen. Ferner sollten Ereignisse wie Sport, Trauer, Prüfung etc. notiert werden. Anpassungen zur Insulindosis sollten ersichtlich sein. Dem Gutachter muss auffallen, dass der Patient „mitdenkt“ und nicht nur irgendwelche Einheiten spritzt, die in einem Spritzplan stehen. Wichtig ist auch, dass hervorgeht, wie eine Hypoglykämie oder Ketoazidose behandelt wurde. Bei einer CSII mit oder ohne CGM sollten die Geräte regelmäßig am PC ausgelesen werden. Diese Dokumentationen sollten Sie dem Gutachter zur Verfügung stellen. Meistens werden Tagebücher der letzten 4 Wochen verlangt.
| Tabelle (aus der Versorgungsmedizin-Verordnung; es handelt sich um Richtwerte, die zusätzlich individuell bewertet werden): | GdB |
| Insulintherapie mit täglich mindestens 4 Insulininjektionen muss durchgeführt werden, wobei die Insulindosis in Abhängigkeit vom aktuellen Blutzucker, der folgenden Mahlzeit und der körperlichen Belastung selbstständig variiert werden muss. Der Patient ist durch erhebliche Einschnitte gravierend in der Lebensführung beeinträchtigt. Die Blutzuckerselbstmessungen und Insulindosen (beziehungsweise Insulingaben über die Insulinpumpe) müssen dokumentiert sein. | 50 |
| Außergewöhnlich schwer regulierbare Stoffwechsellagen. Häufige, ausgeprägte Hypoglykämien sowie Organkomplikationen sind ihren Auswirkungen entsprechend zusätzlich zu bewerten. | >50 |
Liegen mehrere Funktionsstörungen vor, so werden die einzelnen Werte nicht zusammengerechnet, sondern es werden die einzelnen Auswirkungen der Funktionsbeeinträchtigungen in ihrer Gesamtheit betrachtet und daraus ein Gesamtgrad der Behinderung festgelegt, der der Behinderung insgesamt gerecht wird.
Im Buch Versorgungsmedizin-Verordnung kann man zu folgenden Erkrankungen nachlesen:
GdB bei Schilddrüsenerkrankungen
„Schilddrüsenfunktionsstörungen sind gut behandelbar, sodass in der Regel anhaltende Beeinträchtigungen nicht zu erwarten sind. Selten auftretende Organkomplikationen sind gesondert zu beurteilen. Bei der nicht operativ behandelten Struma richtet sich der GdB nach den funktionellen Auswirkungen.“
GdB bei Zöliakie
Es wird ein GdB von 20 anerkannt.
GdB chronische Nebennierenrindeninsuffizienz (Addison-Syndrom)
Sie ist gut behandelbar, sodass in der Regel dauernde Beeinträchtigungen nicht zu erwarten sind. Selten auftretende Funktionsstörungen sind analogen funktionellen Beeinträchtigungen (z. B. orthostatische Fehlregulation) entsprechend zu beurteilen.
GdB Hypophysen-Insuffizienz
Konkrete Vorgaben gibt es nicht. Es wurde eine GdB-Bewertung in Analogie für die Zuckerkrankheit vorgenommen (Ausgleich eines Hormonmangels) = GdB 30.
-
Einnahme von Tabletten Schilddrüsenhormon und Hydrocortison – bei Belastung auch mehr und
-
tägliche Injektion z. B. Wachstumshormon und/oder
Injektion alle 3 Wochen oder kürzer, z. B. Geschlechtshormon (Bayerische LSG, Urteil vom 11.5.2004)
Auch hier kann ich nur die Empfehlung geben, ein Tagebuch zu führen. Es geht nämlich wie beim Diabetes mellitus Typ 1 darum, zu beweisen, dass Sie in Ihrer Lebensführung beeinträchtigt sind.
In diesem Tagebuch sollten Sie Folgendes notieren:
- eingenommene Menge an Cortisol
- Ereignisse wie Stress, Sport, Trauer
- zusätzlich eingenommene Menge an Cortisol zur Anpassung der
Ereignisse
- kurz notieren, wie es Ihnen an diesem Tag ging: z. B. Schwindel,
- Kopfschmerzen, Übelkeit, Erbrechen etc.
- stattgefundene Addison-Krise und Behandlung
In einem selbst entworfenen Tagebuch können Sie auch Eintragungen für andere Erkrankungen vornehmen:
- Blutdruckwerte
- Blutzuckerwerte
- Einnahme von Immunsuppressiva oder anderen Zusatzmedikamenten l zusätzliche Einnahme von Schmerzmitteln etc.
Je mehr Sie auch bei diesen Erkrankungen „mitdenken“ und Ihre Medikamentendosis anpassen, desto höher die Chance, dass der GdB von 50 auch gleich genehmigt wird.
GdB rheumatische Erkrankungen:
Entzündlich-rheumatische Krankheiten GdB
| ohne wesentliche Funktionseinschränkung mit leichten Beschwerden | bis 10 |
| mit geringen Auswirkungen (leichtgradige Funktionseinbußen und Beschwerden, je nach Art und Umfang des Gelenkbefalls, geringe Krankheitsaktivität) | 20-40 |
| mit mittelgradigen Auswirkungen (dauernde erhebliche Funktionseinbußen und Beschwerden, therapeutisch schwer beeinflussbare Krankheitsaktivität) | 50-70 |
| mit schweren Auswirkungen (irreversible Funktionseinbußen, hochgradige Progredienz) | 80-100 |
Bei den entzündlich-rheumatischen Krankheiten sind unter Beachtung der Krankheitsentwicklung neben der strukturellen und funktionellen Einbuße die Aktivität mit ihren Auswirkungen auf den Allgemeinzustand und die Beteiligung weiterer Organe zu berücksichtigen.
Hier ein paar Tipps, bevor Sie in den Urlaub fliegen/fahren:
- Attest für Flugreisen vorher vom Arzt ausstellen lassen
- Medikamente immer für die „doppelte Reisezeit“ mitnehmen
- Medikamente, die kühlkettenpflichtig sind wie z. B. Insulin, Wachstumshormon, Geschlechtshormon, bestimmte Rheuma- und Osteoporose-Medikamente müssen in einer Kühltasche im Handgepäck mitgeführt werden. Diese dürfen nicht im Koffer transportiert werden. Im Gepäckraum des Flugzeuges könnten die Medikamente gefrieren.
- Bei einer Wachstumshormontherapie kann für die Dauer des Urlaubs eventuell auf Einmalspritzen, die nicht gekühlt werden müssen, umgestellt werden. Dazu müssen Sie Ihren Arzt fragen.
Es gibt spezielle Kühltaschen, die ganz ohne Kühlakku funktionieren, z. B. Frio.
- Schließen Sie eine Auslandskranken- und Reiserücktrittsversicherung ab.
- Vorsicht bei Safaritouren und Reisen in Gebieten mit großem Höhenunterschied.

Bei ausgeprägten osteopenischen Krankheiten (z.B. Osteoporose, Osteopenie bei hormonellen Störungen, gastrointestinalen Resorptionsstörungen, Nierenschäden) ist der GdB vor allem von der Funktionsbeeinträchtigung und den Schmerzen abhängig. Eine ausschließlich messtechnisch nachgewiesene Minderung des Knochenmineralgehalts rechtfertigt noch nicht die Annahme eines GdB.
Wenn Sie mit Ihren Erkrankungen gut eingestellt sind, bestehen keine Einschränkungen zum Führen eines Kraftfahrzeuges.
Zur Einschränkung führen Krankheiten mit plötzlichem Bewusstseinsverlust (z.B. Krampfanfall oder Unterzuckerung) oder Gesundheitsstörungen, die mit Symptomen einer Alkoholvergiftung oder eines Drogenkonsums einhergehen. Achten Sie hierbei auf Ihre Medikation.
Einschränkungen können z. B. bei folgenden Erkrankungen bestehen:
-
Diabetes mellitus Typ 1, falls schwere Hypoglykämien vorliegen, aber auch bei Folgeerkrankungen wie z. B. Retinopathie und Polyneuropathie
-
Hypophysitis mit Hypophyseninsuffizienz bei Vorliegen von Sehstörungen
-
Morbus Basedow bei Vorliegen von Sehstörungen
-
Morbus Addison bei Auftreten von häufigen Addison-Krisen,
Schwindel mit Kollapsneigung
Mit einem PAS erhält man in der Regel immer einen GdB von 50. Je nachdem, welche Erkrankungen betroffen sind, auch sofort einen höheren GdB.

Das PAS 2 wird autosomal-dominant vererbt, das heißt, das Wiederholungsrisiko für Kinder betroffener Eltern beträgt 50 %. Die meisten Patienten mit einem PAS 2 haben daher Verwandte, die auch Autoimmunerkrankungen haben, daher werden auch genetische Risikofaktoren angenommen. Auch wenn die Genetik beim PAS sehr komplex ist, weiß man, dass bei einzelnen Organausfällen fast immer Antikörper gegen zellspezifische Enzymsysteme nachweisbar sind, die man gegen fast alle endokrinen Zellen nachgewiesen hat. Dabei ist wichtig zu wissen, dass nachgewiesene Antikörper nicht immer zum Ausbruch einer Erkrankung führen müssen. Antikörper lassen sich deshalb auch bei gesunden Blutsverwandten belegen, ohne dass diese jeweils erkranken. Trotzdem sollte man, wenn bei diesen Verwandten Symptome auftreten, die auf eine Autoimmunerkrankung hinweisen können, entsprechende Kontrollen (z. B. auch ACTH-Test) durchführen. Vor allem nach hormonellen Umbruchphasen wie Pubertät, Entbindung und Wechseljahre „brechen“ häufig Autoimmunerkrankungen neu auf.
Patienten mit einer einzigen Autoimmunerkrankung ohne Nebenniereninsuffizienz müssen auf die mögliche Entstehung eines Morbus Addison untersucht werden, um krisenhafte Verläufe oder unentdeckte Nebennierennsuffizienzen rechtzeitig zu erkennen und zu verhindern. Das ist vor allem wichtig, wenn es in der Familie einen Betroffenen mit Morbus Addison gibt.

Als Patient mit Morbus Addison sollten Sie immer ein Hydrocortison-Notfall-Set mit sich führen.